Alergia Alimentar — o Novo Consenso Brasileiro sobre Alergia Alimentar (2018)
Discutimos as principais orientações e novidades sobre o Consenso Brasileiro de Alergia Alimentar de 2018.
Neste material especial, descrevemos os três grupos de classificação das reações de hipersensibilidade aos alimentos, explicamos qual a real influência de alimentos classicamente relacionados às alergias (como leite de vaca) na saúde, como os carboidratos podem ser, também, desencadeantes de reações e quais são os fatores de risco e as manifestações clínicas mais comuns no tratamento pediátrico.

O ESTUDO
- Consenso Brasileiro sobre Alergia Alimentar 2018
Parte 1 – Etiopatogenia, clínica e diagnóstico. - Dirceu Solé, Luciana Rodrigues Silva, Renata Rodrigues Cocco, Cristina Targa Ferreira, Roseli Oselka Sarni, Lucila Camargo Oliveira, Antonio Carlos Pastorino et al.
- Arquivos de Asma, Alergia e Imunologia, 2(1): 7 – 38, 2018.
CLASSIFICAÇÃO
As reações de hipersensibilidade aos alimentos podem ser classificadas de acordo com o mecanismo imunológico envolvido. Os três grupos são:
Reações mediadas por IgE
Decorrem de sensibilização a alérgenos alimentares, com formação de anticorpos específicos da classe IgE, determinando a liberação de mediadores vasoativos e citocinas Th2, que induzem as manifestações clínicas de hipersensibilidade imediata.
Exemplos mais comuns: reações cutâneas (urticária, angioedema), gastrintestinais (edema e prurido de lábios, língua ou palato, vômitos e diarreia), respiratórias (broncoespasmo, coriza) e reações sistêmicas (anafilaxia e choque anafilático).
Reações mistas (mediadas por IgE e hipersensibilidade celular)
Neste grupo, estão incluídas as manifestações decorrentes de mecanismos mediados por IgE, associados à participação de linfócitos T e de citocinas pró-inflamatórias.
Exemplos: esofagite eosinofílica, gastrite eosinofílica,gastrenterite eosinofílica, dermatite atópica e a asma.
Reações não mediadas por IgE
São aquelas caracterizadas pela hipersensibilidade mediada por células. Embora pareçam ser mediadas por linfócitos T, há muitos pontos que necessitam ser estudados em profundidade nesse tipo de reações.
Exemplos: quadros de proctite, enteropatia induzida por proteína alimentar (FPIES) e enterocolite induzida por proteína alimentar.
OS ALIMENTOS COM MAIOR POTENCIAL ALERGÊNICO
Embora mais de 170 alimentos tenham sido reconhecidos como potencialmente alergênicos, apenas alguns correspondem à grande maioria dos casos, sendo estes os que devemos focar inicialmente a restrição em casos suspeitos:
- leite
- ovo
- trigo
- soja (mais comuns na faixa pediátrica)
- peixes/frutos do mar e oleoginosas
- castanhas/nuts (mais comuns em adultos).
CARBOIDRATOS COMO ALÉRGENOS?

Apesar do conceito clássico de alérgeno envolver proteínas que suscitam uma resposta de hipersensibilidade, há alguns poucos alérgenos compostos por carboidratos.
O mecanismo pelo qual estes compostos conseguem estimular a produção de IgE específica ainda não é muito conhecido, mas estima-se que, ao conjugarem-se com uma proteína do organismo, os carboidratos seriam capazes de estimular a síntese de IgE específica via receptores presentes na superfície de linfócitos B.
Os principais alérgenos compostos por açúcares são:
- Futoses ou xiloses: inespecíficas e se ligam a glucanas presentes em uma série de frutas e invertebrados, mas não em vertebrados. Por serem capazes de suscitar uma resposta imunológica e estarem presentes em virtualmente todas as plantas, são conhecidas como CCDs (sigla para cross-reactive carbohydrate determinant). Quando há suspeita de alergia a muitas plantas e se detecta a IgE específica a este componente, há grande chance de reatividade cruzada sem reatividade clínica efetiva;
- Alfa-gal (nome completo: Gal-a1-3Gal-ß-3GlcNAc): trata-se de um açúcar presente na carne de todos os mamíferos, com exceção dos primatas. A sensibilização ocorre quando o indivíduo entra em contato com o alérgeno através da picada de carrapato. Sintomas tardios, incluindo anafilaxia (3 a 5 horas), podem ocorrer, geralmente após a ingestão de carnes.
Um conceito que deve ficar bem claro — que muitos pacientes confundem, inclusive induzidos por modismos, e que, infelizmente, temos visto muitos médicos confundindo também — é o de que não existe alergia à lactose.
A intolerância à lactose é uma entidade sem relação direta às alergias, e é discutida em tópico à parte. É certo que um individuo com alergia à proteína do leite de vaca (APLV), ingerindo fórmula sem lactose ou nenhuma lactose durante período prolongado (ou pacientes com enterite alérgica), pode ter redução na produção de lactase e apresentar uma intolerância secundária temporária. Por isso, ao se realizar teste de provocação oral (TPO), devem-se utilizar leites sem lactose, para não haver confundimento nos sintomas. Pode-se introduzir paulatinamente a lactose posteriormente, se for o caso.
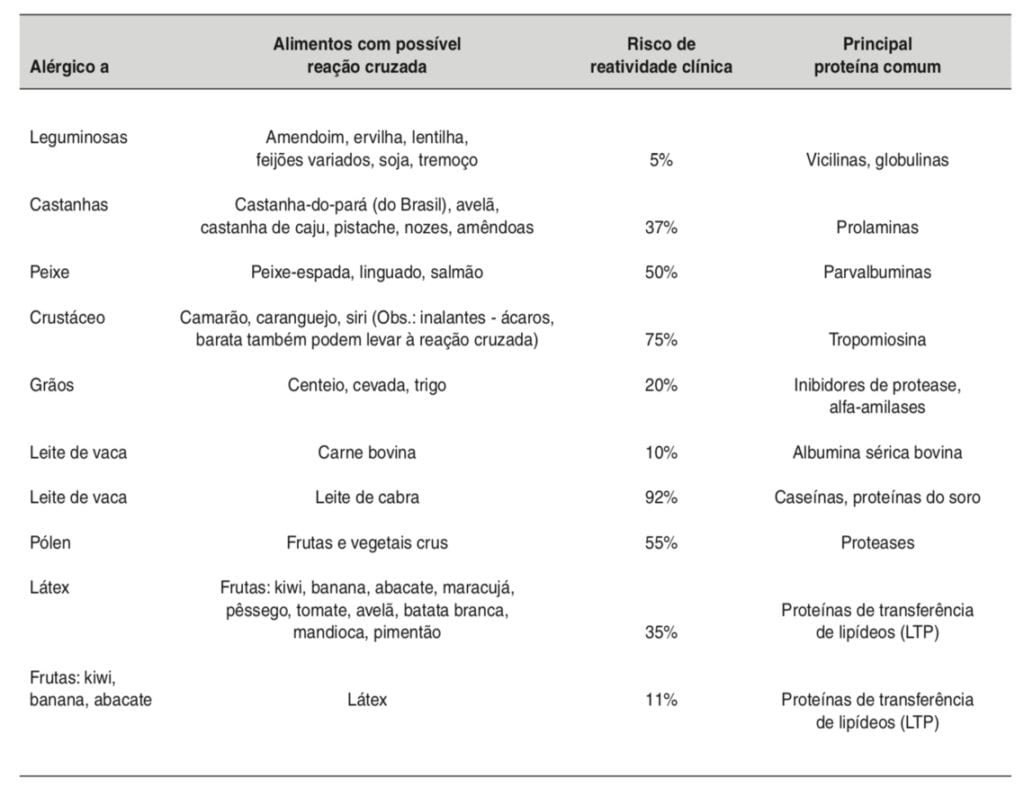
REATIVIDADE CRUZADA ENTRE ALÉRGENOS
Vários alérgenos podem produzir reações cruzadas entre os alimentos. Estas ocorrem quando duas proteínas alimentares compartilham parte de uma sequência de aminoácidos que contêm um determinado epítopo alergênico.
As principais proteínas causadoras de reatividades cruzadas com alimentos estão resumidas na Tabela abaixo. Vale ressaltar, entretanto, que reatividade laboratorial pode não se refletir em reatividade clínica.
ADITIVOS ALIMENTARES
Os aditivos alimentares são representados por antioxidantes, flavorizantes, corantes, conservantes ou espessantes.
Apesar de serem frequentemente relacionados a reações adversas, os relatos relacionados à alergia que puderam ser confirmados são raros e descritos de maneira isolada. Há uma evidente discrepância entre a prevalência de reações adversas a aditivos que é referida pelo paciente ou seus pais (7%) e a prevalência obtida após a realização de TPO (0,01–0,23%). Reações a aditivos podem ser consideradas em pacientes com história de sintomas a múltiplos aditivos e a alimentos mal referidos, ou quando o mesmo alimento provocar reações quando ingerido na forma industrializada e não na forma “caseira”. A única maneira de se fazer o diagnóstico da reação aos aditivos é por TPO.
À exceção do vermelho carmim, um corante de origem proteica, não existem métodos laboratoriais, in vivo ou in vitro, que possam servir como parâmetro.
FATORES DE RISCO PARA ALERGIA ALIMENTAR
Herança genética
Estima-se que os fatores genéticos exerçam papel fundamental na expressão da doença alérgica, especialmente nas formas mediadas pela IgE. Embora não haja, no momento, testes genéticos diagnósticos disponíveis, a história familiar de atopia ainda é o melhor indicativo de risco para o seu aparecimento.
Em estudo com lactentes comprovadamente diagnosticados com alergia alimentar, o risco de alergia alimentar foi aumentado para 40% se um membro da família nuclear apresentasse qualquer doença alérgica, e em 80% quando isto aconteceu em dois familiares próximos.
Fatores dietéticos
Alimentação da gestante e da nutriz
A alimentação bem balanceada ajuda a modular o perfil imunológico do bebê. O papel da dieta na gestante no desenvolvimento de alergia alimentar ainda permanece controverso. A maioria das sociedades científicas internacionais orienta todas as mães a consumirem dietas normais, balanceadas e equilibradas, sem restrições durante a gestação e a lactação.
Privação do aleitamento materno
IgA secretora presente no leite humano funciona como bloqueador de antígenos alimentares e ambientais, bem como vários fatores de amadurecimento da barreira intestinal e fatores imunorreguladores importantes no estabelecimento da microbiota. O leite materno tem papel importante na indução de tolerância oral, quando o alimento alergênico é introduzido de forma complementar, em pequenas quantidades.
Uso de fórmulas lácteas
Receber fórmulas de leite de vaca, ainda no berçário, pode ser indutor de disbiose intestinal, e fator de risco importante de alergia alimentar. Infelizmente, é uma prática cada vez mais comum ofertar fórmulas sob qualquer dificuldade mínima na amamentação, prática esta que deve ser desencorajada.
O emprego de fórmulas hidrolisadas como preventivo a crianças de alto risco a alergia mostrou resultados contraditórios.
Introdução precoce de alimentos sólidos
Na atualidade, a noção é de que a introdução de todos alimentos deve ocorrer o mais cedo possível após inicio de alimentação complementar. A maior diversidade de alimentos na infância pode ter efeito protetor sobre a sensibilização alimentar, bem como prevenir a alergia alimentar clínica, mais tarde na infância.
Recomenda-se, então, manter a norma da OMS, em função dos inúmeros benefícios para a saúde materna e infantil (em curto e longo prazo): “aleitamento materno exclusivo até o sexto mês e complementado (alimentação complementar saudável, balanceada e equilibrada) até dois anos ou mais”.
Aqui, mais uma vez, orientar os pais quanto aos modismos que inferem malefícios a diversos alimentos, como glúten e lactose, sobre os quais até o momento nada foi comprovado.
Microbiota intestinal
A microbiota intestinal tem íntima relação com a regulação do sistema imunológico e, assim, participa do processo de tolerância para antígenos alimentares.
Uma metanálise (17 estudos e 4.755 crianças) realizada em 2015 mostrou risco relativo significantemente inferior para desenvolver alergias em grupos que usaram probióticos quando comparados aos controles, sobretudo para gestantes que receberam mistura de cepas probióticas em relação às que receberam uma cepa isoladamente.
Porém, por conta de desenhos e desfechos diferentes dos estudos e, sobretudo, pela utilização de cepas diferentes, a interpretação em conjunto destes estudos torna-se inconsistente, sobretudo para uma afirmação consensual.
Por isso, comitês de nutrição das sociedades europeias de alergia (EAACI) e de gastroenterologia pediátrica (ESPGHAN) não recomendam a utilização de prebióticos, probióticos ou outros suplementos dietéticos na prevenção de alergia alimentar.
Disbiose intestinal
Varios fatores podem contribiur com a disbiose, como a introdução precoce de fórmulas, o uso de antibióticos, o parto cesariano e a higiene excessiva.
O leite materno é rico em oligossacarídeos, responsáveis pelo efeito bifidogênico, o que faz com que lactentes em aleitamento materno tenham aumento de bifidobactérias em seu trato gastrintestinal. Já as crianças que recebem fórmulas infantis ou leite de vaca integral desenvolvem uma microbiota intestinal com predomínio de enterobactérias e bacteroides, tornando o sistema imunológico mais vulnerável à quebra de tolerância.
Insuficiência de vitamina D
A insuficiência de vitamina D (isto é, abaixo de 15 ng/mL) foi associada a risco aumentado para a sensibilização ao amendoim. Sua real influência carece de mais estudos.
Fatores ambientais
Crianças expostas no início da vida a irmãos mais velhos e animais de estimação em casa podem apresentar menor risco de alergia ao ovo aos 12 meses, em decorrência da estimulação do microbioma, o que pode ter efeito protetor em termos de desenvolvimento de alergia.
Comorbidades alérgicas
Comorbidades alérgicas são fatores de risco para o desenvolvimento de alergia alimentar. Estudos indicam que a alergia alimentar pode predispor à asma, e, da mesma forma, a asma pode predispor à alergia alimentar. Estudo de seguimento de lactentes verificou que a dermatite atópica grave e alergia ao ovo foram fatores de risco para sensibilização ao amendoim.
MANIFESTAÇÕES CLÍNICAS DE HIPERSENSIBILIDADE A ALIMENTOS
Cutâneas
As manifestações cutâneas de alergia alimentar estão entre as mais descritas, sendo mais prevalentes nas alergias IgE mediadas. Entre elas destacam-se: urticária, angioedema e dermatite atópica.
A urticária é caracterizada pela presença de pápulas eritematosas bem delimitadas na pele, de contornos geográficos com halo central e, em geral, intensamente pruriginosas. As lesões resultam do extravasamento de líquido oriundo de pequenos vasos ou de capilares à derme superficial. No angioedema, o processo é semelhante, mas há acometimento de porções mais profundas da pele.
Manifestações gastrintestinais
Síndrome da alergia oral
A síndrome da alergia oral acomete basicamente a orofaringe. Os principais alimentos desencadeantes são frutas e vegetais frescos. Esta reação alérgica, que simula a alergia de contato, é precedida por sensibilização por via respiratória a pólens que contêm proteínas homólogas às encontradas em determinadas frutas (banana, cereja, kiwi, maçã, nozes, pêra), castanhas e vegetais (aipo, batata e cenoura). As proteínas responsáveis por este tipo de reação são, em geral, sensíveis ao calor, razão pela qual estes alimentos não geram reações quando consumidos após cocção. As manifestações clínicas têm início logo após a exposição ao alérgeno e incluem edema, hiperemia, prurido e sensação de queimação nos lábios, língua, palato e garganta. Os sintomas costumam ser breves. Raramente ocorre disfagia, náuseas e dor abdominal, edema de glote e anafilaxia.
Hipersensibilidade gastrintestinal imediata
Hipersensibilidade gastrintestinal imediata (ou anafilaxia gastrintestinal) caracteriza-se por náuseas, vômitos, dor abdominal e diarreia, as quais aparecem em minutos ou até duas horas após a ingestão do alérgeno. Em crianças com menor idade, vômito imediato nem sempre é a principal manifestação. Podem ocorrer vômitos intermitentes acompanhados de déficit de crescimento.
As manifestações gastrintestinais acompanhadas por outras manifestações alérgicas acometendo a pele e/ou o pulmão caracterizam a anafilaxia. O tratamento deve ser imediato, e as manifestações clínicas diminuem após a administração de adrenalina.
Esofagite eosinofílica
A esofagite eosinofílica (EoE) representa uma enfermidade crônica por reação de hipersensibilidade mista do esôfago, caracterizada clinicamente por manifestações de disfunção esofágica como sintomas de DRGE, impactação, disfagia e, histologicamente, por inflamação com infiltrado predominantemente eosinofílico. Em breve falaremos a respeito em post especifico sobre o assunto.
Gastrite e duodenite eosinofílicas
A gastrite eosinofílica alérgica é decorrente de reação de hipersensibilidade a alimentos do tipo mista, e é caracterizada pela presença de processo inflamatório eosinofílico. É mais comum em lactentes e adolescentes, podendo comprometer recém-nascidos também. Nesses casos, em geral apenas um único alérgeno alimentar está envolvido. Os alérgenos alimentares mais frequentemente implicados são: leite de vaca, milho, soja e amendoim. Crianças maiores costumam apresentar alergia a múltiplos alérgenos.
Os sintomas incluem: vômitos, dor abdominal, anorexia, saciedade precoce, hematêmese/sangramento gástrico, déficit de crescimento e, mais raramente, sintomas de obstrução antral ou duodenal. Caracteriza-se ainda por ausência de resposta ao tratamento convencional com anti-histamínicos H2 ou IBP. Aproximadamente 50% dos pacientes têm atopia, níveis elevados de IgE sérica e eosinofilia periférica.
A gastroenterite eosinofílica é mais prevalente na faixa etária pediátrica. Compreende o infiltrado eosinofílico patológico de qualquer porção do trato digestório e parece ser exemplo de hipersensibilidade a alimentos de tipo mista, mediada por células Th2. Acomete crianças em qualquer idade e possui sintomas semelhantes àqueles descritos na esofagite e gastrite eosinofílicas alérgicas, pois também apresenta processo inflamatório eosinofílico nas camadas mucosa, muscular e/ou serosa do estômago e intestino. Deste modo, o comprometimento do intestino delgado determina sintomas de má absorção e de enteropatia perdedora de proteínas, que podem ser proeminentes e traduzidos por acentuado déficit pôndero-estatural, hipogamaglobulinemia e edema generalizado, secundário à hipoalbuminemia.
A resposta à eliminação do alérgeno alimentar é obtida em aproximadamente 50% dos casos após três a oito semanas da exclusão. Semelhante à esofagite e à gastrite eosinofílicas, a gastroenterite eosinofílica apresenta excelente resposta às fórmulas e dietas extensamente hidrolisadas e, principalmente, às fórmulas à base de aminoácidos nos lactentes pequenos com quadros graves, assim como nos que necessitam hospitalização.
Refluxo gastroesofágico e cólica por alergia alimentar
Quando bebês pequenos (até em torno de 4 meses) apresentam sintomas de RGE mais expressivos, tais como vômitos propulsivos, regurgitações frequentes, má aceitação alimentar, choro excessivo, arqueamento de tronco e desaceleração do ganho ponderal, assim como cólica excessiva, irritabilidade importante e/ou por período além dos 4 meses esperados, devemos sempre pensar em quadro secundário à alergia alimentar.
Enteropatia induzida por proteína alimentar
Ocorre especialmente em lactentes nos primeiros meses de vida e é caracterizada, em geral, por diarreia não sanguinolenta, de caráter protraído. A manutenção do quadro resulta em má absorção intestinal significante e déficit pôndero-estatural. O quadro é acompanhado, muitas vezes, por vômitos intermitentes e anemia. A perda proteica entérica pode ser determinante de hipoalbuminemia, traduzindo-se clinicamente por edema carencial. Pode-se iniciar após quadro diarreico infeccioso com curso prolongado, que resulta em sensibilização às proteínas heterólogas da dieta.
Nos primeiros meses de vida, a proteína do leite de vaca é a mais envolvida, seguindo-se, em alguns casos, a soja, o ovo e o trigo. Em crianças maiores, observam-se reações após a ingestão de arroz, carne de galinha e peixe. As provas diagnósticas para alergia IgE mediada são negativas na quase totalidade dos casos.
Para o diagnóstico definitivo, impõe-se realização de endoscopia digestiva alta, com biópsia intestinal. As alterações de mucosa são de caráter focal, com presença de graus variados de atrofia vilositária. Em muitos casos, ocorre hipertrofia de criptas, aumento de linfócitos intraepiteliais e pouca infiltração eosinofílica. Nestas circunstâncias, se o lactente já estiver ingerindo glúten, devem ser requisitados os exames sorológicos, para descartar doença celíaca.
Síndrome da enterocolite induzida por proteína alimentar (FPIES)
É uma manifestação potencialmente grave da alergia alimentar não-IgE mediada, com manifestações clínicas heterogêneas. É considerada uma alergia alimentar com fisiopatologia e incidência desconhecidas.
A FPIES se manifesta usualmente em lactentes por náuseas, vômitos intratáveis, hipotonia, palidez, apatia e diarreia com muco e/ou sangue que iniciam 1 a 3 horas após a ingestão da proteína desencadeante. Pode haver desidratação, acidose metabólica e choque hipovolêmico, o que propicia o diagnóstico equivocado de sepse ou de alergia alimentar IgE mediada. A diarreia pode ser mais tardia (5 a 10 horas após). Manifestações respiratórias e cutâneas estão ausentes na FPIES.
Anticorpos IgE específicos para antígenos alimentares podem ser negativos, portanto o diagnostico é realizado via TPO, em ambiente preferencialmente hospitalar.
Alguns autores têm descrito a forma crônica da FPIES, que se caracteriza pela persistência de sintomas que, apesar de serem menos intensos do que os da forma aguda, podem ainda assim ser graves. Os sintomas mais relatados são êmese, diarreia (às vezes com sangue), letargia, desidratação, distensão abdominal e parada de crescimento. Nestas situações, deve-se buscar o diagnóstico diferencial com doenças inflamatórias intestinais.
Proctocolite eosinofílica
É uma forma comum de apresentação da alergia às proteínas do leite de vaca. Pode ocorrer com soja em menor frequência. É mais frequente em meninos do que em meninas (60% versus 40%), tem início nos primeiros meses de vida (80% antes dos 6 meses) e, na maior parte dos casos, as fezes não apresentam redução de consistência (70% dos casos). Em cerca da metade dos casos (44%), pode ser observada eosinofilia no sangue periférico. Em geral, não há comprometimento do estado geral e a criança apresenta-se saudável e com bom ganho de peso. Na maioria dos casos, a perda de sangue é discreta; porém, pode ocorrer anemia por deficiência de ferro. Menos de 10% dos casos não respondem a fórmulas com proteínas extensamente hidrolisadas.
Constipação intestinal por alergia alimentar
A alergia alimentar pode provocar dismotilidade digestiva, incluindo constipação intestinal. Na maioria dos pacientes pediátricos, a etiologia da constipação intestinal é functional. No entanto, em uma parcela dos casos, a alergia alimentar, em especial a APLV, pode causar constipação intestinal refratária. À suspeita do diagnóstico, deve ser realizada dieta de exclusão e posterior TPO.
Respiratórias
A inalação direta do alérgeno alimentar pelo trato respiratório pode gerar quadros raros de asma ou rinite, induzidos por alimento. A resposta da mucosa do trato gastrintestinal frente à quebra da tolerância é traduzida pelo mecanismo patogênico mais comum, que pode gerar sintomas no próprio sistema digestório ou a distância — como na pele, no sistema respiratório ou até mesmo as manifestações sistêmicas da anafilaxia.
Outras
Hipersecreção brônquica, otites de repetição e língua geográfica, assim como outras entidades (por exemplo, doenças inflamatórias intestinais, artrite crônica, enxaqueca ou epilepsia), são atribuídas à alergia alimentar, porém não há consenso na literatura que comprove tais correlações. Deve-se, portanto, investigadas e tratar outras causas.
Comentários
Postar um comentário